Pendant 9 mois, l’alimentation de la femme enceinte assure la croissance et le bon développement du bébé. Il ne s’agit pas de manger pour deux, mais de manger deux fois mieux. la grossesse étant l’occasion de renouer avec de bonnes habitudes alimentaires.
Les apports nutritionnels recommandés varient selon le niveau d’activité physique de la mère mais se situent environ entre 2 000 kcal/j au premier trimestre et 2 200 kcal/j au deuxième et troisième trimestre (15 à 20% de protéines, 30% de lipides, 55% de glucides).
En dessous de 1 600 kcal/jour, la croissance fœtale peut être compromise. La femme enceinte devrait consommer chaque jour 4 produits laitiers (1 000mg de calcium), 5 fruits ou légumes, 2 portions de protéines, 15 à 30 ml d’huiles variées, 1,5 litres d’eau.
La prise de poids conseillée est de 11 kilos, soit 1 kilo par mois, plus un durant les deux derniers mois. Cependant, la prise de poids devra être adaptée à la morphologie de la femme avant la grossesse. Une femme maigre a plus de risque d’avoir un enfant de faible poids, il faudra donc qu’elle mange davantage qu’une femme forte qui, elle, a plus de risque de faire un bébé de poids élevé.
Les apports nutritionnels recommandés varient selon le niveau d’activité physique de la mère mais se situent environ entre 2 000 kcal/j au premier trimestre et 2 200 kcal/j au deuxième et troisième trimestre (15 à 20% de protéines, 30% de lipides, 55% de glucides).
En dessous de 1 600 kcal/jour, la croissance fœtale peut être compromise. La femme enceinte devrait consommer chaque jour 4 produits laitiers (1 000mg de calcium), 5 fruits ou légumes, 2 portions de protéines, 15 à 30 ml d’huiles variées, 1,5 litres d’eau.
La prise de poids conseillée est de 11 kilos, soit 1 kilo par mois, plus un durant les deux derniers mois. Cependant, la prise de poids devra être adaptée à la morphologie de la femme avant la grossesse. Une femme maigre a plus de risque d’avoir un enfant de faible poids, il faudra donc qu’elle mange davantage qu’une femme forte qui, elle, a plus de risque de faire un bébé de poids élevé.
Les compléments alimentaires ou les produits enrichis destinés aux femmes enceintesLes compléments alimentaires comprennent principalement des vitamines, des sels minéraux ou des anti-oxydants qui se présentent sous la forme de gélules, capsules, ampoules ou tisanes. ils ne sont pas conseillés aux femmes enceintes. Les compléments alimentaires sont inutiles ou peuvent même parfois représenter un risque. Prévenir votre médecin si vous décidez d'en consommer Une femme enceinte en bonne santé, sans carence particulière, n'a pas nécessairement besoin de consommer des compléments alimentaires, sans prendre l'avis de son médecin. La VIT A par exemple peut provoquer des malformations. Les déficits et, a fortiori, les carences en nutriments sont très rares en population générale et concernent majoritairement des groupes particuliers de population :
Dans ces groupes de population spécifiques, des apports supplémentaires en vitamines, minéraux et autres nutriments par les compléments alimentaires ou l'alimentation enrichie peuvent présenter un intérêt, mais leur indication dans ces situations relève plus du conseil médical que d'une démarche alimentaire individuelle non éclairée. Pour la très grande majorité de la population, une alimentation équilibrée suffit à apporter tous les nutriments nécessaires à la santé. Il n'y a donc pas de bénéfice démontré à consommer des compléments alimentaires alors même que l'on manque d'études qui permettraient, lors de prises régulières et prolongées, de montrer leur innocuité et que des signalement d'effets indésirables aigus ont été rapportés. |
v Les aliments qu'il faut privilégier
ü Le lait et les produits laitiers
Ils apportent calcium, protéines, vitamine A, D et B.
4 portions de produits laitiers sont nécessaires tous les jours.
4 portions de produits laitiers sont nécessaires tous les jours.
un grand verre de lait, un yaourt, 30 g de fromage à pâte préssée cuite (gruyère, cantal,, beaufort...) | sont équivalents à une portion |
ü La viande, le poisson et les œufs
Ils apportent des protéines animales (complétés par les produits laitiers) et surtout du fer. Il faut consommer de la viande (blanche ou rouge, ou jambon), du poisson gras (maquereau, thon, saumon…) plusieurs fois par semaine et penser au boudin, aux abats (foie, gésiers, coeur).
2 œufs 100g de viande 100g de poisson | sont équivalents |
ü Légumes et fruits
 Ils apportent vitamines (C, béta carotène, folates…), sels minéraux (potassium, magnésium, sélénium, zinc…) et fibres. Il faut les consommer à tous les repas crus et/ou cuits (au moins 5 par jour), en fonction des saisons. Un fruit cru riche en vitamine C (orange, mandarine, kiwi…) pris au cours du repas permet une meilleure assimilation du fer.
Ils apportent vitamines (C, béta carotène, folates…), sels minéraux (potassium, magnésium, sélénium, zinc…) et fibres. Il faut les consommer à tous les repas crus et/ou cuits (au moins 5 par jour), en fonction des saisons. Un fruit cru riche en vitamine C (orange, mandarine, kiwi…) pris au cours du repas permet une meilleure assimilation du fer. ü Pain et féculents
Ce sont les pâtes, le riz , la semoule, les pommes de terre et les légumes secs (lentilles, pois chiche, pois cassés, haricots blancs…).
Ils apportent des glucides (ou sucres lents), des protéines végétales, des minéraux et pour certains des fibres (céréales complètes et légumes secs).
Les protéines végétales qui ne contiennent pas tous les acides aminés essentiels, sont mieux assimilées si elles sont consommées avec un complément protidique d’origine animale (œuf, fromage, viande, poisson …).
Ils apportent des glucides (ou sucres lents), des protéines végétales, des minéraux et pour certains des fibres (céréales complètes et légumes secs).
Les protéines végétales qui ne contiennent pas tous les acides aminés essentiels, sont mieux assimilées si elles sont consommées avec un complément protidique d’origine animale (œuf, fromage, viande, poisson …).
ü Corps gras
Ce sont le beurre, les huiles, la crème fraiche, les margarines, la graisse d’oie...
Ils apportent des lipides, des vitamines liposolubles (A, D, E, K) et des acides gras essentiels.
Ils apportent des lipides, des vitamines liposolubles (A, D, E, K) et des acides gras essentiels.
Pour couvrir les besoins nécessaires, il est recommandé :
· de varier leurs apports
· de privilégier la consommation des matières grasses non cuites.
Attention : Pour diminuer l’apport calorique au cours d’un repas, limiter sauces et fritures.
Pour vous aider à bien choisir vos produits selon leur teneur en gras, en sucre ou en sel, manger-bouger a créé une drôle de machine, la « Machine A Décoder les Aliments Mystérieux » qui compare une centaine de produits alimentaires courants. Cette MADAM est une mine d’informations. Et vous serez surpris de certains résultats ! Choisissez la famille de produits qui vous intéresse (céréales, fromages, plats cuisinés, etc.) et laissez vous guider par la MADAM ! (INPES)
ü Sucre et produits sucrés
Ce sont des aliments plaisir mais ils ne sont pas nécessaires à l‘équilibre alimentaire.
On peut les (à) consommer avec modération et plutôt en fin de repas.
Le grignotage sucré favorise une prise de poids excessive.
On peut les (à) consommer avec modération et plutôt en fin de repas.
Le grignotage sucré favorise une prise de poids excessive.
ü Boissons
L‘eau seule est indispensable.
Attention : Les jus de fruits et autres boissons sucrées apportent l’équivalent de 3 à 4 morceaux de sucre par verre
Le thé, le café, les boisssons à base de colas sont à boire avec modération ( 2 tasses par jour maximum) en raison de leurs effets excitants sur le bébé, car elles passent la barrière placentaire.
Le thé pris au cours du repas diminue l‘absorption du fer.
Il est préférable de prendre les supplémentations en fer, à distance de la consommation de thé ou de café, lorsque elles vous sont prescrites par votre médecin.
Il est préférable de prendre les supplémentations en fer, à distance de la consommation de thé ou de café, lorsque elles vous sont prescrites par votre médecin.
Attention : L’alcool sous toutes ses formes (vin, bière, apéritifs, digestifs…) est à supprimer pendant la grossesse et l‘allaitement.
ü Fer, grossesse et alimentation
Un apport suffisant en fer est indispensable, surtout en fin de grossesse, ceci afin d'éviter un risque de baisse des globules rouges à l'origine d'une anémie, situation qui pourrait augmenter les risques de prématurité et de faible poids du bébé.
- Consommer régulièrement les aliments qui contiennent du fer devrait suffire en général : les oeufs, le poisson et la viande et les légumes secs, lentilles, haricots blancs, pois chiche, les oléagineux, les épinards...
- Manger au minimum deux fois par semaine du poisson sous toutes ses formes et sous la forme de conserve, comme les sardines, le thon, le maquereau...
- Consommer du citron, des oranges, des pamplemousses qui contiennent de la VIT C, vitamine permettant l'absorption du fer.
- Le brocoli est un des aliments apportant le plus de vitamines C.
- Un traitement à base de fer peut être prescrit si l'apport en fer est insuffisant.
- Le médecin ou la sage femme peuvent prescrire un supplément en fer si une anémie est constatée.
Ne pas prendre de fer sous la forme de médicament ou d'aliments enrichis ou de compléments alimentaires. Cet apport peut être néfaste en cas d'hypertension artérielle, de diabète ou si le tabac n'a pas été interrompu.
Sans fer, nos organes s'asphyxient. Ce composant essentiel de l'hémoglobine (qui donne sa couleur rouge au sang) assure le transport de l'oxygène des poumons vers les autres organes et participe à de nombreuses réactions enzymatiques. Au moindre déficit, on se sent fatiguée, irritable, on a du mal à se concentrer et à dormir, les cheveux tombent, les ongles deviennent cassants, on est plus sensible aux infections.
Les besoins s'accroissent car le volume sanguin maternel augmente. Le placenta se constitue et le foetus puise dans le sang de sa mère le fer nécessaire à son bon développement. Les femmes enceintes manquent donc de ce minéral, et c'est normal. L'accouchement entraîne une hémorragie assez importante, donc une grande perte de fer et un risque accru d'anémie. Voilà pourquoi tout est fait pour que les femmes soient dotées d'un bon statut en fer avant d'accoucher. On vérifie également après les suites de couches qu'elles ne souffrent d'aucun déficit ni carence.
La véritable anémie dangereuse (l'anémie ferriprive) est rarissime. Elle se caractérise par un teint livide, une grande fatigue, une absence totale d'énergie et un système immunitaire en berne.
La véritable anémie dangereuse (l'anémie ferriprive) est rarissime. Elle se caractérise par un teint livide, une grande fatigue, une absence totale d'énergie et un système immunitaire en berne.
Une partie du fer indispensable vient des réserves de la future maman (théoriquement 2 500 mg), l'autre de l'alimentation. Mais en France, ces réserves sont épuisées en fin de grossesse chez les deux tiers des femmes enceintes. Pour trouver chaque jour le fer indispensable, on mange des aliments qui sont riches en fer hémique, mieux absorbé par le corps. Au top, le boudin (22 mg aux 100 g), les poissons, les volailles, les crustacés et la viande rouge (2 à 4 mg/100 g). Et au besoin, on se supplémente. Quand ? Si vous vous sentez très fatiguée et que vous mangez peu de viande ou de poisson, parlez-en à votre médecin qui recherchera une anémie s'il l'estime nécessaire. Mais sachez que les besoins en fer augmentent surtout au cours des derniers mois de la grossesse. Voilà pourquoi les déficits et carences éventuels sont systématiquement dépistés par une analyse sanguine effectuée lors de la visite prénatale du 6e mois. C'est généralement à ce moment-là que le médecin prescrit une supplémentation aux femmes qui en ont besoin.
Les trucs pour mieux assimiler le fer
Il y a du fer dans les épinards, mais pas seulement. Bon nombre de légumes et de fruits tels les haricots blancs, les lentilles, le cresson, le persil, les fruits secs, les amandes et noisettes en contiennent aussi. Et comme la nature est bien faite, l'absorption de ce fer non hémique passe de 6 à 60 % pendant la grossesse.
Comme les végétaux contiennent d'autres nutriments précieux pour la santé, pensez à les associer au jaune d'oeuf, à la viande rouge et blanche ainsi qu'aux fruits de mer. Autre avantage, les fruits et légumes renferment souvent de la vitamine C qui facilite l'absorption du fer. Enfin, lorsqu'on se supplémente, on évite de le faire au petit-déjeuner lorsqu'on boit du thé car ses tanins freinent son assimilation.
Comme les végétaux contiennent d'autres nutriments précieux pour la santé, pensez à les associer au jaune d'oeuf, à la viande rouge et blanche ainsi qu'aux fruits de mer. Autre avantage, les fruits et légumes renferment souvent de la vitamine C qui facilite l'absorption du fer. Enfin, lorsqu'on se supplémente, on évite de le faire au petit-déjeuner lorsqu'on boit du thé car ses tanins freinent son assimilation.
ü Calcium, grossesse et alimentation
Où le trouve-t-on ?
Il est apporté par :
· Le lait et les produits laitiers
· Les eaux riches en calcium (sur les étiquettes, le Calcium (Ca) est exprimé en mg/l)
· Les fruits frais, secs et oléagineux (amandes, noix, noisettes)
· Les légumes frais et secs (lentilles, pois chiches, haricots blancs...)
N'oubliez pas les préparations qui contiennent du lait ou du fromage (béchamel, soufflé, purée, gratin...).
Si vous ne supportez pas le lait pur, vous pouvez consommer du lait à teneur réduite en lactose vendu en grande surface.
Si vous n'aimez pas ou ne supportez pas le lait et les produits laitiers, vous pouvez réaliser vos préparations culinaires avec du soja liquide en sachant que l'apport calcique est pratiquement nul.
Dans ce cas, consommer des eaux minérales riches en calcium (teneur= 400 à 500mg/ litre ). N'hésitez pas à en parler à votre médecin.
Dans ce cas, consommer des eaux minérales riches en calcium (teneur= 400 à 500mg/ litre ). N'hésitez pas à en parler à votre médecin.
ü le calcium et la vitamine D
 Le calcium est essentiel pour le squelette de votre bébé et le vôtre. Il doit être associé à la vitamine D, qui permet de le fixer sur les os. Grâce à une alimentation variée et équilibrée, riche en produits laitiers, vous comblerez naturellement vos besoins.
Le calcium est essentiel pour le squelette de votre bébé et le vôtre. Il doit être associé à la vitamine D, qui permet de le fixer sur les os. Grâce à une alimentation variée et équilibrée, riche en produits laitiers, vous comblerez naturellement vos besoins. A quoi servent le calcium et la vitamine D ?
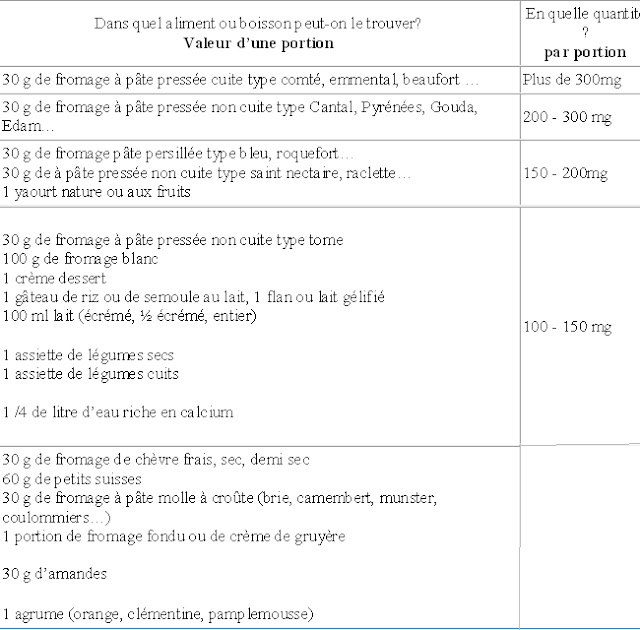
Le calcium joue un rôle majeur dans la construction des os, du squelette et des dents de votre bébé. Pendant neuf mois, il va accumuler 30 g de calcium au total : c’est l’équivalent de 3 kg d’emmental ou de 25 litres de lait ! Ses besoins augmentent particulièrement au cours du 3e trimestre, pour la minéralisation de ses os : 200 à 300 mg par jour, soit l’équivalent de 30 g d’emmental ou d’un quart de litre de lait par jour.
Avoir un apport suffisant en calcium est également important pour préserver votre capital osseux : votre bébé est en effet prioritaire et pourra « puiser » dans vos réserves si vous n’en consommez pas assez. Cela vous permettra également de donner un lait maternel plus riche à votre bébé à la naissance. Des études ont également montré que le calcium pourrait même réduire le risque de baby blues.
La vitamine D, elle, est importante pour la fixation de ce calcium. C’est le pivot d’un équilibre entre vos os, et la construction du squelette et des dents de votre bébé.
Dans mon assiette…
Vos besoins en calcium sont estimés à environ 1 000 mg/jour. Soit, par exemple, chaque jour :
1 grand verre de lait
+ 2 yaourts ou 300 g de fromage blanc
+ 30 g d’emmental
1 grand verre de lait
+ 2 yaourts ou 300 g de fromage blanc
+ 30 g d’emmental
D’autres aliments peuvent aussi être, dans des proportions plus modestes, sources de calcium :
- les eaux riches en calcium (plus de 150 mg/litre)
- les légumes verts (épinards, brocolis…), les fruits et les céréales.
- les sardines à l’huile, les anchois, les amandes et les figues sèches.
Quant à la vitamine D, elle est apportée en petites quantités par votre alimentation, avec, parmi les aliments les plus riches, les poissons gras comme le saumon, les œufs.. Elle est aussi et surtout fabriquée par votre peau sous l’action des rayons du soleil.
Nos astuces pratiques
- Diversifiez les différentes sources de calcium : produits laitiers évidemment, mais aussi tous les autres aliments suscités qui permettent de compléter vos apports.
- Préférez le lait demi-écrémé, les fromages à pâte dure comme l’emmental aux fromages à pâte molle comme le camembert.
- Pour augmenter vos apports, agrémentez vos pâtes avec du parmesan, le fromage le plus riche en calcium : 120 mg dans une cuillère à soupe ! Pensez aussi à ajouter du lait dans vos préparations maison : purées de pommes de terre ou de légumes, quiches…
- Si vous ne mangez pas du tout de produits laitiers (par choix ou pour cause d’allergie), votre médecin peut vous prescrire un complément alimentaire.
- Prenez l’air, surtout s’il y a du soleil : c’est excellent pour faire le plein de vitamine D. Attention toutefois à vous protéger avec une crème solaire et un chapeau, et à ne pas vous exposer entre 12 h et 16 h.
ü Folates, grossesse et alimentation
Amélioration du statut en folates des femmes en âge de procréer
Une alimentation assure un apport suffisant en acide folique lorsqu’elle est conforme aux repères de consommation du PNNS1.
Mais, actuellement, de très nombreuses femmes en âge d’être enceintes ont une alimentation qui demeure éloignée de ces pratiques. Selon Geneviève Potier de Courcy (Unité 557 Inserm / Inra / CNAM), l’alimentation pauvre en folates concerne plus spécifiquement les 15 / 24 ans, et d’une façon générale, les jeunes femmes présentant un IMC inférieur à 18 en début de grossesse (petites mangeuses dites pressées et/ou soucieuses de leur ligne). En conséquence, un certain nombre de femmes ont un apport insuffisant en acide folique, ce qui augmente le risque pour leur enfant, en cas de grossesse, de présenter une anomalie de fermeture du tube neural.
Une relation établie entre Anomalies de fermeture du tube neural et déficit en folates en amont et en tout début de grossesse
L’Anomalie de fermeture du tube neural ou AFTN est une anomalie très grave, souvent mortelle in utero ou à la naissance. Elle peut aussi être invalidante pour le reste de la vie (spina bifida) quand elle n’est pas opérable.
Les AFTN concernent environ 1 grossesse sur 1000 en France. Plus de la moitié de ces grossesses font chaque année l’objet d’une interruption volontaire ou spontanée.
Ces anomalies se constituent très tôt lors de la troisième ou quatrième semaine de vie embryonnaire, donc souvent au moment seulement où la femme apprend qu’elle est enceinte. Ce défaut n’est alors pas réversible. Il faut donc agir en amont, en prévention, avant que la femme ne soit enceinte.
L’effet protecteur d’une supplémentation en folates avant même le début de la grossesse est démontré, même si la prévention n’est pas totale car des facteurs génétiques peuvent aussi intervenir.
Corriger les carences en amont et en tout début de grossesse
Si la prévention du risque d’AFTN doit intervenir en amont de la grossesse, c’est en effet que la fermeture – ou le défaut de fermeture – du tube neural se produit de manière irréversible dès la 4ème semaine de grossesse. Les apports en folates indispensables peuvent être fournis par l’alimentation quotidienne (conformément aux repères de consommation du PNNS2) ou plus sûrement par le biais d’une supplémentation médicamenteuse, globalement pendant 8 semaines avant et 4 semaines après la conception.
Le rôle essentiel des professionnels de santé
Les professionnels de santé en contact avec les populations exposées au risque d’AFTN ont un rôle essentiel dans la mise en oeuvre d’une politique de prévention :
- Informer avant les premières grossesses,
- Conseiller une alimentation conforme aux repères de consommation du PNNS,
- Prescrire une supplémentation dès la manifestation d’un désir de grossesse : 0,4 mg/jour en cas d’absence de risque particulier et 5 mg /jour si la femme présente un risque élevé.
Les aliments et boissons qu'il faut éviter
Il est conseillé de limiter la consommation de certains aliments.
- Thé, café, coca-cola...
- Le soja et les produits à base de soja : ces produits contiennent des phyto oestrogènes qui peuvent avoir des répercussions chez les bébés. Par prudence il est recommandé de limiter la consommation de ces aliments à Un par jour maximum et d'éviter totalement les compléments alimentaires en contenant.
- Alcool et tabac sont à éviter absolument : ils augmentent le risque de prématurité et de faible poids de l'enfant à la naissance.
- Diminuer la consommation de beurre, huiles...
- Le foie : Il est recommandé d'éviter de consommer du foie car les foies des animaux contiennent de fortes concentrations de VIT A pouvant représenter des risques pour le foetus.
- Eviter les plats trop épicés, assaisonnés ou trop riches en graisse
- Modérer la consommation de produits sucrés, biscuits, pâtisseries, bonbons, chocolat ...
- Les produits enrichis en phytoestérols, comme la margarine par exemple, produits conseillés aux personnes ayant trop de cholestérol.
- Les allégés ne sont pas conseillés.
- La consommation d'édulcorants n'est pas conseillée.
- Eviter la consommation de cacahuètes dans les familles d' allergiques car l'arachide peut provoquer des allergies alimentaires chez le bébé.























0 commentaires:
Enregistrer un commentaire